Proctocolite Alérgica: a evolução clínica de uma enfermidade de caráter transitório com forte evidência de herança genética
Introdução
Colite é uma designação genérica para caracterizar processos inflamatórios, de distintas etiologias, que afeta o intestino grosso acarretando lesões microscópicas características, não necessariamente associadas a alterações macroscópicas. As principais causas de colite na infância abrangem um grupo heterogêneo de etiologias, a saber: infecciosa, parasitária, alérgica, enfermidade inflamatória e enfermidade auto-imune.
Alergia alimentar é uma reação adversa aos alimentos mediada por mecanismos imunológicos, IgE mediados ou não. Colite Alérgica é um tipo de alergia que pertence ao grupo de hipersensibilidade alimentar não mediada por IgE também denominada protocolite induzida por alimentos (1). O mecanismo fisiopatológico ainda não foi totalmente identificado, porém, sabe-se que envolve a presença de linfócitos CD8, bem como linfócitos do tipo TH-2 e infiltrado eosinofílico em todas as camadas da mucosa colônica (2). Além disso, a presença de células de memória circulantes reveladas por testes positivos de transformação linfocítica sugere o envolvimento de células T na patogênese desta entidade, associada à secreção de fator de necrose tumoral α pelos linfócitos ativados (3).
Trata-se de uma enfermidade eminentemente do primeiro ano de vida e mais freqüentemente afeta lactentes no primeiro semestre, sem provocar agravos de monta sobre o estado nutricional (4,5). A manifestação clínica mais florida e frequente é a ocorrência de cólicas, de intensidade variável, acompanhada de sangramento retal misturado às fezes, na maioria das vezes sob a forma de diarréia sanguinolenta e eliminação de quantidade significativa de muco (6). Por outro lado, em algumas ocasiões o sangramento retal pode não ser macroscopicamente visível. Usualmente, as lesões são circunscritas ao colon distal e a colonoscopia revela mucosa hiperemiada, com a presença de múltiplas pequenas ulcerações com grande fragilidade vascular e sangramento espontâneo à passagem do colonoscópio (7). A análise histológica evidencia, na imensa maioria dos casos, infiltração eosinofílica, com mais de 20 esosinófilos por campo de grande aumento, a qual pode atingir todas as camadas da mucosa colônica, inclusive o epitélio superficial, podendo também haver a presença de abscessos crípticos e hiperplasia nodular linfóide (8,9).
Estima-se que fatores genéticos exerçam papel fundamental na expressão desta doença alérgica, posto que uma elevada ocorrência de história de atopia nas famílias de crianças que sofrem de colite eosinofílica têm sido descritas (10,11).
No presente trabalho relatamos casos de colite alérgica em lactentes, primos entre si, pertencentes a 2 grupos familiares distintos o que evidencia uma forte possibilidade de herança genética envolvida na gênese desta enfermidade, bem como comprovamos o caráter transitório da evolução clínica desta enfermidade.
Casuística e Métodos
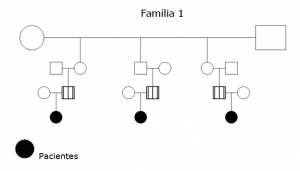
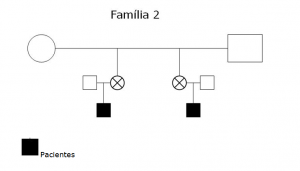
Foram estudados 5 lactentes menores de 6 meses de idade, média de 4 meses, 3 do sexo masculino, pertencentes a 2 grupos familiares distintos (Gráficos 1 e 2), encaminhados ao Instituto de Gastroenterologia Pediátrica de São Paulo (IGASTROPED) para investigação de queixa de diarréia sanguinolenta e respectivo seguimento obedecendo protocolo de investigação clínica previamente estabelecido. A avaliação clínica inicial foi realizada sempre pelo mesmo profissional (UFN) na qual inclua a obtenção da história e a realização do exame físico, bem como os dados antropométricos de peso e comprimento.
O diagnóstico de colite alérgica foi caracterizado clínica e histologicamente de acordo com os critérios de Walker Smith (12) e Fiocchi e cols. (13), a saber:
1- Presença de sangramento retal em um lactente com desenvolvimento pondero-estatural adequado;
2- Exclusão de causas infecciosas de colite;
3- Desaparecimento dos sintomas após eliminação do leite de vaca e derivados da dieta da criança e/ou da mãe.
Os pacientes foram submetidos à seguinte investigação diagnóstica:
1- Hemograma; 2- Cultura de fezes para pesquisa de agentes enteropatogênicos; 3- Parasitológico de fezes; 4- Retoscopia ou Colonoscopia; 5- Biópsia retal.
A investigação endoscópica foi realizada sempre pelo mesmo profissional (AG) no serviço de Endoscopia do Hospital Israelita Albert Einstein, em São Paulo.
A avaliação da morfologia da mucosa retal foi realizada de acordo com os critérios de Diaz e cols. (6), a saber: os fragmentos de tecido foram submergidos em solução de formalina 10% e, posteriormente, incluídos em parafina e corados com a técnica da hematoxilina-eosina. Foram avaliados os seguintes elementos microscópicos: epitélio superficial, arquitetura das glândulas crípticas, infiltrado celular da lâmina própria e nódulos linfóides. Foi realizada a contagem de eosinófilos para cada camada da mucosa retal de acordo com os critérios de Winter e cols. (14).
Foi obtido consentimento por escrito dos pais para a realização dos exames.
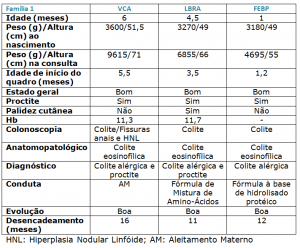
Quadro 1 – Principais características clínicas, nutricionais e laboratoriais dos 3 lactentes pertencentes à Família 1.
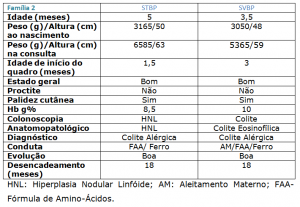
Quadro 2 – Principais características clínicas, nutricionais e laboratoriais das 2 lactentes pertencentes à Família 2.
Resultados
Todos os pacientes, por ocasião da primeira consulta, a despeito da queixa de sangramento retal, encontravam-se em bom estado geral, hidratados, sem aparentar estado de toxemia e sem febre (Quadros 1 & 2).
Todos os pacientes foram submetidos ao teste de desencadeamento com fórmula láctea nas idades que variaram de 11 a 18 meses. Todos os pacientes apresentaram tolerância à fórmula láctea utilizada. O teste foi realizado sob supervisão médica restrita, de acordo com os critérios de Nowak-Wegrzyn e cols. (15). Em um primeiro momento foi oferecida a quantidade de 20 ml da fórmula láctea e aguardado um período de 45 minutos de observação. No caso de não ter ocorrido qualquer manifestação clínica sugestiva de alergia foi autorizada a oferta da fórmula láctea ad libitum e solicitado aos familiares que mantivessem observação criteriosa quanto à possibilidade do surgimento de reações adversas de longo prazo.
Após o teste de desencadeamento com fórmula láctea e a respectiva liberação do uso de leite e derivados na dieta, os pacientes foram seguidos clinicamente por um período que variou de 18 (mínimo) a 33 (máximo) meses, em média 26 meses. Durante todo este período de acompanhamento nenhum paciente apresentou quaisquer manifestações clínicas relacionadas a processo inflamatório colônico.
A cultura de fezes e a pesquisa parasitológica nas fezes resultaram negativas em todos os pacientes.
Família 1
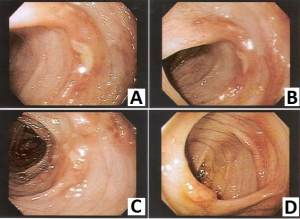
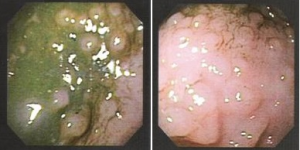
VCA – sexo masculino, 6 meses de idade, com história de diarréia com sangue vivo e muco há 20 dias, em aleitamento materno exclusivo. Ambos os pais referiam antecedentes de rinite alérgica. Ao exame físico encontrava-se em bom estado geral com ganho pondero-estatural adequado, Peso= 9615g e Comprimento= 71cm, evidenciando lesões eczematosas na face e retro-auriculares, e proctite (fissura anal às 6 horas). A colonoscopia revelou presença de fissuras anais, aspecto de hiperplasia nodular linfóide e ulcerações colônicas, especialmente no colon direito (Figura 1). A microscopia revelou processo inflamatório com esboço de granuloma, hiperplasia nodular linfoide e infiltrado eosinofílico com mais de 20 eosinófilos por campo de grande aumento (Figura 2). Foi levantada a suspeita de alergia alimentar e a mãe foi orientada a realizar dieta de exclusão do leite de vaca e derivados e soja, associada à dieta do desmame isenta de leite de vaca e derivados e soja. A determinação α1 anti-tripsina fecal revelou-se acima da normalidade: 4,1mg/g (normal <3mg/g). A evolução clínica foi favorável com desaparecimento dos sintomas. Aos 8 meses foi suplementado com fórmula à base de hidrolisado protéico extensamente hidrolisado (Alfaré, Nestlé) com boa aceitação. Aos 18 meses foi realizado teste da α1 anti-tripsina fecal: 0,8mg/g e desencadeamento com fórmula láctea o qual foi bem sucedido.
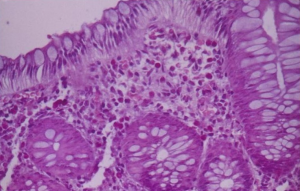
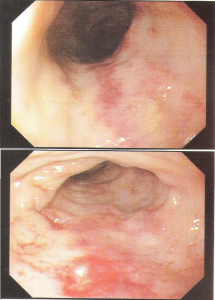
Figura 2- Microfotografia da mucosa colônica evidenciando infiltrado eosinofílico permeando o epitélio, na lâmina própria e nas glândulas crípticas.
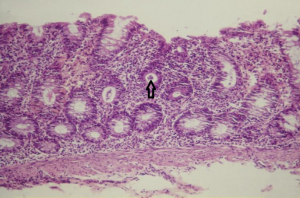
Figura 4- Microfotografia da mucosa colônica evidenciando erosão do epitélio, aumento do infiltrado linfo-plasmocitário na lâmina própria, diminuição do conteúdo de muco nas glândulas crípticas e presença de polimorfonucleares no interior da glândula críptica (abscesso críptico – seta).
LBRA – sexo masculino, 4 meses de idade, com história de diarréia há 1 mês e sangramento retal há 3 dias. Recebeu aleitamento materno exclusivo até 40 dias de vida quando passou a receber fórmula láctea inicialmente com boa aceitação. Após 40 dias do uso da fórmula láctea iniciou quadro de diarréia caracterizada por fezes líquidas e aumento no número das evacuações e 3 dias antes da primeira consulta surgiu sangramento retal. Ao exame físico encontrava-se em bom estado geral, Peso= 6855 e Comprimento= 66cm, palidez cutânea ++, proctite (fissuras anais às 5 e 7 horas). A colonoscopia demonstrou presença de hiperemia da mucosa com microerosões e sangramento espontâneo à passagem do colonoscópio (Figura 3). A microscopia revelou a existência de colite focal ativa com permeação epitelial por neutrófilos (Figura 4). Foi considerada a hipótese de colite alérgica e introduzida fórmula à base de mistura de aminoácidos (Neocate, Danone) o que resultou em desaparecimento dos sintomas. A partir dos 6 meses foi introduzida dieta do desmame isenta de leite de vaca e derivados e soja. Aos 11 meses, como estivesse assintomático e por ter iniciado a recusar a fórmula de aminoácidos foi realizado o desencadeamento com fórmula láctea com sucesso.
FEBP- sexo masculino, 40 dias de vida, com história de cólicas intensas e sangue nas fezes há 5 dias, em aleitamento natural exclusivo. Ao exame físico encontrava-se em bom estado geral, Peso= 4695 e Comprimento= 55cm, e proctite (fissura anal às 4 horas). A retoscopia revelou microulcerações e hiperemia da mucosa retal. A microscopia revelou a presença de infiltrado eosinofílico superior a 20 eosinófilos por campo de grande aumento. Inicialmente o paciente foi mantido em aleitamento natural exclusivo tendo sido recomendada dieta isenta de leite de vaca e derivados e soja para a mãe. Como a mãe tivesse cometido transgressões à dieta os sintomas de sangramento retal persistiram, e, portanto, aos 3 meses de vida foi espontaneamente suspensa a lactação. A partir desta data foi introduzida fórmula à base de hidrolisado protéico extensivamente hidrolisado (Alfaré, Nestlé) e os sintomas desapareceram totalmente dentro dos próximos 3 dias. A partir dos 6 meses de idade foi introduzida dieta do desmame isenta de leite de vaca e derivados e soja, com boa aceitação e sem quaisquer intercorrências. Aos 12 meses foi realizado teste de provocação com fórmula láctea com sucesso.
Família 2
STBP- sexo feminino, 5 meses de idade, com história de cólicas intensas e eczema retro-auricular desde os 45 dias de vida. Recebeu aleitamento natural exclusivo até os 3,5 meses e a mãe referia que os sintomas se acentuavam quando ela fazia ingestão de leite de vaca, ovos e chocolate. Ambos os pais com antecedentes alérgicos. Ao exame físico a paciente encontrava-se em bom estado geral, Peso= 6585g e Comprimento= 63cm, palidez cutâneo-mucosa ++, Hemoglobina= 8,5g%. A colonoscopia revelou a presença de hiperemia da mucosa e aspecto de hiperplasia nodular linfóide (Figura 5). A microscopia evidenciou congestão vascular da mucosa e hiperplasia nodular linfóide (Figura 6). Inicialmente foi introduzida fórmula à base de hidrolisado protéico e ferroterapia 5mg/kg/dia; porém como as manifestações clínicas persistissem esta fórmula foi substituída por outra à base de mistura de aminoácidos (Neocate, Danone) com boa aceitação e desaparecimento dos sintomas. Aos 7 meses encontrava-se assintomática, Hemoglobina= 9,5g% e pesquisa de sangue oculto nas fezes negativa. Aos 12 meses foi introduzida dieta sólida isenta de leite de vaca e derivados e soja com boa aceitação. Aos 18 meses foi realizado teste de provocação com fórmula láctea com boa aceitação.
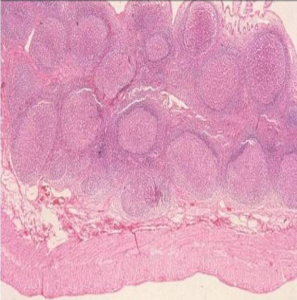
Figura 6- Microfotografia em microscopia óptica comum em grande aumento da mucosa colônica evidenciando a presença de inúmeros nódulos linfoides hiperplasiados na lâmina própria.
SVBP- sexo feminino, 3,5 meses de idade, com história de sangramento retal há 20 dias, na vigência de aleitamento natural exclusivo. Ao exame físico apresentava-se em bom estado geral, Peso= 5365g, Comprimento= 59 cm, palidez cutânea ++, Hemoglobina= 10g%. A colonoscopia revelou friabilidade da mucosa e microulcerações colônicas. A microscopia evidenciou a existência de colite eosinofílica (>20 eosinófilos por campo de grande aumento). A mãe foi orientada a fazer dieta de exclusão de leite de vaca e derivados, soja, ovos, frutos do mar, frutos oleaginosos, amendoim, tendo havido regressão do sangramento retal. Porém, após a ingestão repetida de coco (doce de coco) ocorreu recidiva do sangramento retal. Nesta ocasião devido à extrema restrição alimentar que a mãe estava se submetendo e também por insegurança quanto à possibilidade de ingerir outros potenciais alergenos não reconhecidos, a mãe decidiu suspender o aleitamento natural e introduzir fórmula à base de mistura de aminoácidos (Neocate, Danone) e ferroterapia 5mg/kg/dia. A evolução mostrou-se favorável até os 6 meses quando foi introduzido complemento com dieta sólida à base de mistura de aminoácidos (Neocate semi-solid food, Danone). Entretanto, esta dieta continha óleo de coco e após 8 dias de sua introdução surgiu uma reação eczematosa nos membros superiores e inferiores (Figura 7), a qual foi atribuída à presença de possível fração peptídica de coco nesta formulação dietética. Diante disto, a dieta sólida foi suspensa e as lesões cutâneas desapareceram dentro de uma semana. Em razão dessa intercorrência a paciente foi mantida exclusivamente com fórmula à base de mistura de aminoácidos até completar 12 meses de idade. Nesta ocasião foi introduzida dieta sólida isenta de leite de vaca e derivados, soja e côco, com boa aceitação. Aos 18 meses foi realizado teste de provocação com fórmula láctea com boa aceitação.
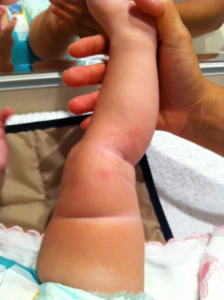
Figura 7- Lesões eczematosas no membro inferior após a introdução de Neocate semi-solid food que contém óleo de coco.
Discussão
Colite alérgica é a manifestação clínica mais comum de alergia alimentar, em especial à proteína do leite de vaca, entre os lactentes no primeiro semestre de vida (16); sangramento retal é a queixa mais freqüente, usualmente acompanhada por irritabilidade intensa e desconforto durante a amamentação (17,18). Colite alérgica trata-se de uma reação imunológica não mediada por IgE desencadeada por uma proteína ou várias proteínas da dieta. Está bem estabelecido que o principal alergeno da dieta nos primeiros meses de vida é o leite de vaca secundado pela soja (19), porém outros alimentos também podem desencadear alergia alimentar, tais como: leite de outros mamíferos, ovos, trigo, peixe, frutos do mar, nozes e amêndoas, amendoim e coco. Estes reconhecidos alergenos alimentares ao fazerem parte da dieta da nutriz podem ser veiculados pelo leite humano. Por esta razão, lactentes que estejam recebendo aleitamento natural exclusivo e que apresentem predisposição genética para alergia, também podem apresentar sintomas de colite alérgica, ainda que muitas vezes de forma não florida (20,21). Kilshaw e Cant (22), por exemplo, demonstraram que a beta-lactoglobulina do leite de vaca pode ser detectada em amostras de leite humano entre 4 e 6 horas após a nutriz ter ingerido leite de vaca. Vale enfatizar que todos os nossos 5 pacientes receberam aleitamento natural durante um período de suas vidas e que 4 deles ainda estavam recebendo aleitamento natural exclusivo quando os sinais de colite surgiram. A tentativa de eliminar da dieta da mãe os principais alérgenos resultou exitosa em apenas 1 caso (VCA), visto que nos outros 2 casos, as mães decidiram suspender a lactação por não haverem conseguido levar adiante a adesão à dieta de exclusão. Inclusive a mãe de (SVBP) decidiu por algo tempo, submeter-se a dietas extremamente restritivas, porém ao ingerir doce de coco pela segunda vez, os sintomas de colite recrudesceram em sua filha, o que a levou a suspender a lactação de forma definitiva. Vale ressaltar que essa paciente ao atingir a idade de receber dieta sólida (6 meses) foi introduzida uma dieta à base de mistura de aminoácidos (Neocate semi-solid food). Entretanto, ao cabo de 1 semana recebendo tal dieta, surgiram lesões eczematosas nos membros superiores e inferiores, as quais desapareceram prontamente com a eliminação deste alimento. Verificou-se que a composição deste alimento continha óleo de coco não hidrogenado à concentração de 6%, e, possivelmente alguma fração peptídica que estava presente nesta dieta, causou a manifestação alérgica. Interessante notar, que sua prima (STBP) havia feito anteriormente o uso deste mesmo produto nutricional sem que houvesse revelado quaisquer sintomas de alergia e/ou intolerância. Ficou confirmado desta intercorrência que as manifestações de alergia podem ser amplas às mais diversas proteínas heterólogas da dieta e cujas reações não obedecem a um critério universal para todos os pacientes, ou seja, podem variar de indivíduo para indivíduo (23).
No presente estudo foi possível demonstrar claramente que esta manifestação de alergia é transitória conforme é referido por outros autores (17,24,25), diferentemente de algumas intolerâncias/alergias alimentares, tais como a doença celíaca, por exemplo, a qual se trata de uma intolerância permanente ao trigo e derivados da dieta (26). Neste estudo tivemos a oportunidade de acompanhar os 5 pacientes desde o diagnóstico inicial até o momento em que foi realizado o desencadeamento com sucesso após um longo período de evolução que perdurou entre os 11 e os 18 meses de idade dos nossos pacientes. Até aonde nosso conhecimento alcança esta é a primeira descrição da evolução clínica completa de pacientes portadores de colite alérgica desde o diagnóstico até o exitoso momento do teste de provocação com o alimento considerado mais alergênico, o leite de vaca. Vale assinalar, também, que todos os 5 pacientes já toleravam perfeitamente todos os outros alimentos componentes da dieta rotineira da nossa cultura alimentar, antes de ser realizado o teste de provocação com leite de vaca.
Atualmente é do reconhecimento geral que existe uma predisposição genética para alergia a qual age em associação com um ou mais fatores desencadeantes (27). Particularmente, no caso da alergia alimentar alguns fatores que desempenham papel de importância no seu desencadeamento têm sido descritos, tais como, dieta materna, dieta do lactente, prematuridade, ausência de aleitamento natural exclusivo, deficiência de IgA secretora, deficiência da barreira de permeabilidade intestinal (28,29,30) etc. Entretanto, a ocorrência de colite alérgica em grupos familiares, como o verificado no presente estudo, parece sugerir uma forte evidência de predisposição genética familiar. Casos de colite alérgica têm sido raramente descritos entre irmãos ou parentes próximos. Nossos achados confirmam os de Nowak-Wegrzyn (31), em 2003, que descreveu caso de colite alérgica provocada pela proteína da soja em um par de gêmeos, bem como, os de Hill e Milla (11), em 1990, que descreveram quadro de colite alérgica em 3 irmãos, em um grupo de 13 pacientes com história de atopia em parentes de primeiro grau.
Em conclusão, tudo indica que a manifestação de colite alérgica no primeiro semestre de vida apresenta globalmente um aumento na sua incidência; cólicas intensas associadas à diarréia sanguinolenta é a principal manifestação clínica desta enfermidade, a qual apresenta caráter transitório, que pode surgir em lactentes que estejam em aleitamento natural exclusivo e cuja resolução se dá com dieta de exclusão dos principais alergenos reconhecidos até o presente ou com fórmulas hipoalergênicas. Além disso, nosso estudo enfatiza uma forte evidência de predisposição genética familiar específica para seu desencadeamento.
Referências Bibliográficas
1- Lake AM. Dietary protein-induced colitis in breast-fed infants. J Pediatr 1982; 101:906-10.
2- Eigenmann PA. Mechanisms of food allergy. Pediatr Allergy Immunol 2009; 20: 5-11.
3- Chung HL, Hwang JB, Park JJ, Kim SG. Expression of transforming growth factor β1, transforming growth factor type I and II receptors, and TNF-α in the mucosa of the small intestine in infants with food protein–induced enterocolitis syndrome. J All Clin Immunol 2002; 109: 150-4.
4- Lake AM. The Polymorph in red is no Lady. J Ped Gastroenterol Nutr 1994; 19:4-6.
5- Behjati S, Zilbauer M, Heuschkel R, Philips A, Salvestrini C, Torrente F, Bates AW. Defining Eosinophilic Colitis in children: Insights from a retrospective case series. J Pediatr Gastroenterol Nutr 2009; 49: 208-15.
6- Diaz NJ, Patricio FS, Fagundes-Neto U. Allergic colitis: clinical and morphological aspects in infants with rectal bleeding. Arq Gastroenterol 2002; 39:260-7.
7- Behjati S, Zilbauer M, Heuschkel R, Philips A, Salvestrini C, Torrente F, Bates AW. Defining Eosinophilic Colitis in children: Insights from a retrospective case series. J Pediatr Gastroenterol Nutr 2009; 49: 208-15.
8- Ozde RD, Bines J, Leichtner AM, Goldman H, Antonioli DA. Allergic proctocolitis in infants: A prospective clinicopathologic biopsy study. Human Pathol 1993; 24: 668-74.
9- Collins MH. Histopathology associated with eosinophilic gastrointestinal diseases. Immunol Allergy Clin N Am 2009; 29: 109–117.
10- Lake AM. Food-Induced Eosinophilic Proctocolitis. J Pediatr Gastroenterol Nutr 2000; 30: 58-60.
11- Hill SM & Milla PJ. Colitis caused by food allergy in infants. Arch Dis Child 1990; 65: 132-140.
12- Walker-Smith JA. Diagnostic criteria for gastrointestinal food allergy in childhood. Clin Exp Allergy 1995; 25:20-2.
13- Fiocchi A, Brozek J, Schunemann H e cols. World Allergy Organization: diagnosis and rationale for action against cow’s milk allergy guidelines – Pediatr Allergy Immunol 2010; 21 (Suppl 21): 1-125.
14- Winter HS, Antonioli DA, Fukagawa N, Marcial M, Goldman H. Allergy-related proctocolitis in infants: diagnostic usefulness of rectal biopsy. Mod Pathol 1990; 3:5-10.
15- Nowak-Wegrzyn A, Assa’d HA, Bahna SL, Bock SA, Sicherer SH, Teuber SS. Work Group report: oral food challenge testing. J Allergy Clin Immunol 2009; 123 (Suppl): S365-S383
16- Jenkins HR, Pincott JR, Soothill JF, Milla PJ, Harries JT. Food allergy: the major cause of infantile colitis. Arch Dis Child 1984; 59:326-9.
17- Sicherer SH. Clinical Aspects of Gastrointestinal Food Allergy in Childhood. Pediatr 2003; 111: 1609 -16.
18- Durilova M, Stechova K, Petruzelkova L, Stavikova V, Ulmannova T, NevoralIs J. Is there any relationship between cytokine spectrum of breast milk and occurence of eosinophilic colitis? Acta Paediatr 2010; 99: 1666-70.
19- Fagundes U, Viaro T, Patricio FRS. Enteropatia induzida por intolerância às proteínas do leite de vaca e da soja: critérios diagnósticos. Rev Paul Med 1987; 105:166-71.
20- Hill DJ & Hosking CS. Infantile Colic and Food Hypersensitivity. J Pediatr Gastroenterol Nutr 2000; 30: 67-76.
21- Friedman NJ & Zeiger RS. The role of breast feeding in the development of allergies and asthma. J All Clin Immunol 2005; 115: 1238-48.
22- Kilshaw PJ & Cant AJ. The Passage of Maternal Dietary Proteins into Human Breast Milk. All & Immunol. 1984; 75:8-15.
23- Bischoff S & Crowe SE. Gastrointestinal food allergy: New insights into pathophysiology and clinical perspectives Gastroenterol. 2005; 128:1089–113.
24- Troncone R & Discepolo V. Colon in Food Allergy. J Pediatr Gastroenterol Nutr 2009; 48: 89-91.
25- Sicherer SH. Food protein-induced enterocolitis syndrome: Case presentations and management lessons. J All Clin Immunol 2005; 115: 149-56.
26- Hill ID, Dirks MH, Liptak GS, Colletti RB, Fasano A, Guandalini S Hoffenberg EJ, Horvath K, Murray JA, Pivor M, Seidman EG. Guideline for the Diagnosis and Treatment of Celiac Disease in Children: Recommendations of the North American Society for Pediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr 2005; 40:1-19.
27- Rothemberg ME. Eosinophilic gastrointestinal disorders (EGID). J All Clin Immunol 2004; 113:11-28.
28- Björkstén B. Genetic and Environmental Risk Factors for the Development of Food Allergy Curr Opin Allergy Clin Immunol 2005; 5:249-253.
29- Martine H. Gut barrier dysfunction in food allergy. Eur J Gastroenterol Hepatol 2005; 17: 1279-85.
30- Brandtzaeg P. Current Understanding of Gastrointestinal Immunoregulation and Its Relation to Food Allergy. Ann NY Acad Sci 2002; 964: 13–45.
31- Nowak-Wegrzyn A. Food protein-induced enterocolitis, enteropathy, and proctocolitis. In Metcalfe DD, Sampson HA & Simon RA (eds.) Food Allergy: Adverse Reactions to Foods and Food Additives, 3rd edn. Malden, MA: Blakwell Science, 2003, pp. 227–241.