Retardo do Esvaziamento Gástrico
Marina Haro Chicareli Carrari e Ulysses Fagundes Neto
Introdução
O esvaziamento gástrico é dependente de uma atividade motora coordenada que tem por objetivo levar o alimento da porção proximal para a distal do estômago.
O retardo do esvaziamento gástrico, também conhecido como gastroparesia, trata-se de um transtorno da motilidade gástrica em que a habilidade do estômago para se contrair e ser esvaziado encontra-se prejudicada. Cerca de 30 a 50% dos pacientes com sintomas gastrintestinais crônicos inexplicáveis ou portadores de Diabetes mellitus sofrem de retardo do esvaziamento gástrico. Além disso, estima-se que cerca de 4% da população apresentará, em algum momento da vida, sintomas sugestivos de gastroparesia.
A gastroparesia é decorrente de uma associação heterogênea, não totalmente elucidada, de disfunções motoras e sensoriais, e os sintomas apresentados podem não estar relacionados com distúrbios da motilidade gástrica. Não é incomum que o paciente com gastroparesia tenha evidências de dismotilidade nos outros segmentos do trato digestivo.
Fisiologia da Motilidade e do Esvaziamento Gástrico
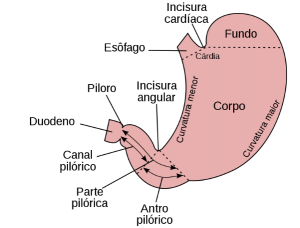
Desde o ponto de vista anatômico o estômago compreende as seguintes regiões, a saber: Cardia, Fundo, Corpo, Antro e Piloro (Figura 1).
O estômago tem como função primordial triturar, misturar e controlar a passagem do alimento para o intestino delgado, e, para comandar todos estes atributos existe o marcapasso gástrico que se situa no primeiro terço do corpo ao longo da grande curvatura, aonde estão presentes as células intersticiais de Cajal, as quais geram ondas lentas de 3 ciclos/minuto, e também o potencial de membrana. Essas ondas propagam-se pelo antro e regulam a frequência e o exato momento das contrações do músculo liso. Quando uma onda adicional de despolarização se sobrepões às ondas lentas um limiar crítico é alcançado e a contração ocorre.
O estômago em condições normais apresenta 2 períodos de motilidade, a saber: o pós-prandial e o interdigestivo.
A motilidade pós-prandial é composta por 2 fases que são mediadas pelo nervo vago com o intuito de relaxar o estômago proximal durante a alimentação permitindo a ingestão de grande quantidade de comida.
Após a ingestão do bolo alimentar ocorre o relaxamento do esfíncter esofágico inferior e do estômago proximal, que se trata de um relaxamento receptivo mediado por um reflexo vagal. Ao chegar ao estômago, o bolo alimentar ativa os mecanorreceptores na parede gástrica que mantém o relaxamento por reflexo vagal denominado relaxamento adaptativo. Esse relaxamento atrasa o esvaziamento o que possibilita manter o alimento por um tempo suficiente em contato com as enzimas gástricas. O estômago proximal regula a pressão intra-gástrica e as contrações tônicas do fundo, produzindo o gradiente de pressão entre o estômago e o duodeno. As contrações fúndicas transferem os resíduos sólidos presentes no interior do estômago proximal para o antro, caracterizando o que se denomina de moagem.
O mecanismo que coordena a passagem do bolo alimentar do estômago proximal para o distal é desconhecido, entretanto os reflexos fundo-antro sugerem a existência de uma conexão neuronal entre as 2 regiões. Ondas circulares propagam as contrações originadas no corpo a fim de mover o bolo sólido através do piloro. Por sua vez, ondas peristálticas intermitentes, isoladas e fortes, presentes na região do antro, se chocam contra o piloro que se encontra fechado, permitindo que os alimentos sólidos sejam agitados e moídos.
O piloro mantém-se fechado e, portanto, não permite a passagem do bolo alimentar até que o processo de trituração no antro tenha terminado. Finalmente, quando o bolo alimentar se encontra devidamente triturado em partículas suficientemente pequenas e adequadas para favorecer a digestão e a absorção intestinal, o esfíncter do piloro relaxa e permite a passagem do quimo para o duodeno. O peristaltismo do antro impulsiona o seu conteúdo para o duodeno e o esvaziamento gástrico é completamente alcançado. Essa motilidade antral e duodenal são coordenadas por meio de neurotransmissores e hormônios que atuam sinergicamente. Durante o processo da alimentação o bulbo duodenal também se contrai para auxiliar o esvaziamento gástrico (Figura 2).
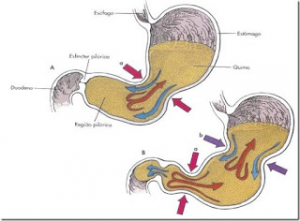
Figura 2- Representação esquemática dos movimentos intra-gástricos durante o processo da digestão dos alimentos.
A presença de nutrientes no duodeno ativa os receptores neuro-humorais enterogástricos ativando o sistema de retroalimentação que regula a motilidade proximal e distal, o que acarreta a diminuição das ondas de propagação e da atividade antral, aumentando o tônus do piloro e por fim diminuindo a drenagem transpilórica.
Fatores que Afetam a Velocidade do Esvaziamento Gástrico
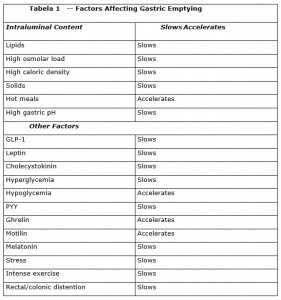
Existem inúmeros fatores dos alimentos, intrínsecos e extrínsecos, que podem atuar sobre a velocidade do esvaziamento gástrico, tais como: volume, consistência, densidade calórica, osmolaridade, temperatura, propriedades químicas, estado metabólico, variações no dia e da temperatura do meio ambiente, entre outros menos importantes.
A Tabela 1 apresenta os principais fatores que afetam o esvaziamento gástrico, discriminando os que aceleram e os que retardam.
Fatores que influenciam a Motilidade Pós-Prandial
Existem alguns fatores conhecidos que são capazes de afetar a motilidade pós-prandial, a saber:
- Temperatura: quando está elevada acelera, e, por outro lado, quando o alimento está frio ou morno há uma inibição das ondas de pressão antral com estimulo das ondas de pressão no duodeno.
- Composição: a composição química dos alimentos afeta a motilidade pós-prandial, e a regulação do esvaziamento gástrico é controlada pelo intestino delgado, tais como a motilidade, o apetite, a produção de energia e a homeostase da glicemia.
- Lipídeos: quando estão presentes no intestino delgado retardam o esvaziamento devido a uma diminuição do tônus do antro e aumento do tônus do piloro. Os lipídeos estimulam a produção da colecistoquinina e do peptídeo YY. Estes, por sua vez, inibem a fome, aumentam a oferta de energia e retardam o esvaziamento. Os lipídeos são os mais potentes estimuladores dos quimiorreceptores do freio ileal, o qual inibe a retroalimentação para o esvaziamento gástrico e o trânsito no intestino delgado.
- Peptídeos: alguns peptídeos têm também ação sobre o esvaziamento gástrico, pois quando há aumento do teor de gorduras e carboidratos na dieta ocorre concomitantemente uma elevação sérica do complexo GPL/GPL1 que irá atuar na homeostase da glicose levando a uma diminuição da glicemia devido ao estímulo da insulina e inibição do glucagon. O GPL1 relaxa o fundo gástrico e inibe a propagação das ondas antro-piloro-duodenais, estimula a motilidade do piloro, e, por fim, freia o esvaziamento. Portanto, a diminuição da glicemia sérica pós-prandial, também funciona como freio ileal, o que acarreta a sensação de plenitude e saciedade.
A Grelina é secretada pelo estômago, aumenta o tônus do estômago proximal, acelera o esvaziamento gástrico, aumenta a atividade do complexo motor migratório do estômago e do intestino delgado, e controla a produção dos peptídeos pancreáticos: somatostatina e glucagon.
A Motilina é um potente estimulante da motilidade gastrintestinal, com efeitos similares aos da grelina, importante para saciedade. Enquanto o estômago e o intestino delgado estão repletos, a motilina é liberada com intervalos a cada 100 minutos no período inter-digestivo. Utiliza a via colinérgica e estimula o pâncreas (endócrino e exócrino) e o esvaziamento da vesícula.
A Leptina é a reguladora do apetite, do peso e da energia. Retarda o esvaziamento gástrico levando à saciedade.
5- Estresse: situações de estresse acarretam hipomotilidade antral, diminuem a propagação das ondas peristálticas, aumentam as contrações retrógradas e retardam o esvaziamento gástrico. O estresse também estimula o fator liberador de corticotrofina e de outras moléculas endócrinas.
A duração do período pós-prandial pode ser calculada por estudos manométricos, e, quando ela se revela normal indica que há uma integridade do nervo vago e dos reflexos enteroentéricos.
Fatores que afetam a Motilidade Inter-digestiva ou Jejum
O principal componente da motilidade inter-digestiva é o Complexo Motor Migratório (CMM). Este complexo trata-se de um “programa” que envolve o estômago, intestino, pâncreas e vesícula biliar; ele é composto por componentes mecânicos, físicos, químicos, biológicos e imunológicos, a saber:
A- Componentes secretórios: bile, suco pancreático, ácido clorídrico, bicarbonato;
B- Componente mecânico: envia secreções e alimentos não digeridos para o intestino delgado para evitar o sobrecrescimento bacteriano.
Fases da Motilidade inter-digestiva
São 4 as fases da motilidade inter-digestiva, as quais apresentam duração de 90 a 180 minutos; elas são comandadas por neurônios colinérgicos pertencentes ao sistema nervoso entérico, a saber:
1- Quiescência (10%),
2- Pouca atividade: ondas irregulares e intermitentes,
3- Contrações (3-4/minuto no antro, 10-13/min no duodeno, 7-8 min/íleo): as ondas se propagam por longas distâncias, são mais lentas que na fase 2, duram aproximadamente 7 minutos, na velocidade 25 cm/min,
4- Contrações irregulares.
Vale ressaltar que quanto maior for o tempo do jejum, menor será a duração do CMM.
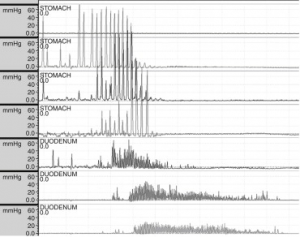
Na Figura 3 estão representadas graficamente as fases da motilidade inter-digestiva.
GASTROPARESIA
A gastroparesia costuma se apresentar com um conjunto de sintomas predominantemente pós-prandiais na ausência de obstrução mecânica, que podem estar presentes individualmente ou associadamente, a saber:
Sensação de Plenitude gástrica,
Saciedade precoce,
Naúseas,
Vômitos de comida “velha”e não digerida,
Desconforto abdominal.
Vale ressaltar que há uma série de fatores de risco que podem causar gastroparesia, e, portanto, merecem ser detalhados, tais como:
Prematuridade: pela imaturidade do trato digestivo,
Alergia alimentar: devido à hipotonia do trato digestivo,
Infecção: processos infecciosos podem acarrear gastroparesia entre 6 meses e até 2 anos após a enfermidade. Os agentes infecciosos mais comuns são: rotavírus, virus de Epstein-Bar, Citomegalovirus e Mycoplasma. O diagnóstico se dá pela história clínica, exclusão de outras causas de vômitos e demonstração do retardo do esvaziamento gástrico.
Afecções do Sistema Nervoso Central: nestes casos os pacientes sofrem disritmias gástricas que podem levar a quadros de vômitos persistentes. A modulação anormal do Sistema Nervoso Entérico pelo SNC leva ao retardo do esvaziamento gástrico
Cirurgias do trato digestivo: Lesão do nervo vago após cirurgia abdominal (fundoplicatura e bariátrica), cirurgia pulmonar e transplante de coração. No caso do transplante cardíaco a gastroparesia dá-se, possivelmente, inibição do CMM pela combinação dos efeitos das drogas imunossupressoras, infecções virais oportunistas e dano ao nervo vago.
Os sintomas da gastroparesia pós-cirúrgica, usualmente regridem com o tempo, possivelmente pela reinervação vagal e pela habilidade do sistema nervoso entérico de suprir o nervo vago.
Diabetes mellitus: entre 30 a 50% dos pacientes apresentam neuropatia visceral autonômica, que é a forma mais comum de gastroparesia. Vale ressaltar que a hiperglicemia retarda o esvaziamento gástrico, e, por outro lado, em contrapartida, o esvaziamento gástrico encontra-se acelerado em pacientes com hipoglicemia. Ao mesmo tempo que a dismotilidade gástrica pode contribuir para o difícil controle da glicemia por não levar o nutriente ao duodeno durante o pico sérico da insulina.
Doença de Hirschsprung: a maioria dos pacientes apresenta gastroparesia e dismotilidade de todo o trato digestivo alto, bem como do Sistema Nervoso Autônomo.
Drogas: Anticolinérgicos, Opióides, Tricíclicos, Difenidramina, Antagonistas H2, Levodopa, Agonistas B2 adrenérgicos, Bloqueadores de canal de cálcio, IFN alfa, Antiácidos, Sucralfato e Octreotide.
Acidentes caústicos,
Fibrose cística do pancreas,
Pseudo-obstrução intestinal crônica,
Distrofia muscular,
Doenças auto-imunes tais como, esclerodermia, doença de Crohn etc.
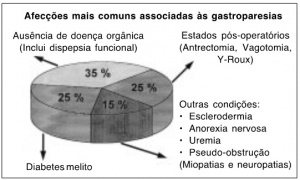
Figura 4 – Representação esquemática da contribuição proporcional aproximada das causas mais frequentes das gastroparesias.
Diagnóstico
O diagnóstico da gastroparesia envolve a necessidade de se realizar uma série de investigações laboratoriais que podem ser invasivas e não-invasivas. O quadro abaixo apresenta os métodos diagnósticos disponíveis para avaliar o esvaziamento gástrico.
Técnicas de Imagens
A- Cintilografia: trata-se de um teste não invasivo, quantitativo e que atende à fisiologia. Para a sua realização o paciente deve ingerir uma solução contendo um rádio-fármaco, e a proporção de radiação no estômago é medida ao longo do tempo em vários momentos.
A Sociedade de Medicina Nuclear, Neurogastroenterologia e Motilidade estabeleceu um consenso para a avaliação do tempo de esvaziamento gástrico, de acordo com os seguintes valores de referência, a saber: no caso de se utilizar substâncias sólidas como a clara de ovo marcada com Tecnécio 99, constata-se retardo quando há retenção >90% em 1 hora, >60% em 2 horas, >10% em 4 horas, após a ingestão do rádio-fármaco. Por outro lado, caracteriza-se que o esvaziamento gástrico se encontra acelerado quando >30% do rádio-fármaco é eliminado dentro da primeira hora do exame.
O paciente deve suspender o uso de medicamentos que possam afetar a motilidade até 2 dias antes da realização do teste. No dia do teste deve estar em jejum de pelo menos 6 horas, e as imagens são obtidas no momento zero e 1, 2 e 4 horas após a ingestão do rádio-fármaco.
Vale ressaltar que o uso da cintilografia para o diagnóstico de gastroparesia é praticamente válido apenas para substâncias sólidas, pois o esvaziamento de líquidos dificilmente é afetado. É importante salientar que a cintilografia não distingue o estômago das alças interpostas com o radiofármaco, portanto, pode superestimar a retenção.
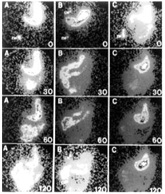
Figura 5 – Método cintilográfico de determinação do ritmo de esvaziamento gástrico. Apresentam-se sequencias cintilográficas de 3 casos (A, B e C) com diferentes padrões de esvaziamento. Logo após a ingestão de refeição “marcada” com radioisótopo (tempo “zero” – 0), nota-se, nos três casos, a imagem característica do estômago, cujo esvaziamento é detectado em instantes subsequentes (30, 60 e 120 minutos). No caso A o estômago esvazia-se de modo regular e gradual. No caso B o esvaziamento é muito rápido. No caso C as grafias sugerem estase gástrica, uma vez que o estômago permanece repleto até os 120 min do estudo. Contagens de radioatividade presente na região do estômago, ao longo do tempo, permitem a obtenção de dados numéricos precisos sobre o ritmo do esvaziamento gástrico. As grafias mostram, ainda, marcas externas (EM) colocadas para auxiliar na definição de regiões anatômicas.
B- Fluoroscopia: esta técnica apresenta baixa sensibilidade e altos níveis de radiação. Radiografias com marcadores radiopacos de 6mm de comprimento têm sido usadas para medir o esvaziamento de sólidos e os efeitos das drogas pró-cinéticas.
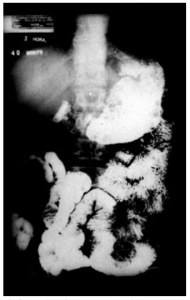
Figura 6 – Radiografia contrastada do estômago mostrando evidências de estase gástrica. Embora haja passagem de contraste para o intestino delgado, o estômago está de tamanho aumentado, contém restos de alimentos misturados ao meio de contraste e esvazia-se com dificuldade, à fluoroscopia. Grafias tomadas 6 ou mais horas após a ingestão do contraste podem ajudar a definir mais objetivamente a ocorrência de retardo do esvaziamento gástrico.
C- Ultrassonografia: é utilizada para estimar o tamanho do estômago, volume da região antro-pilórica, área antral, fluído transpilórico durante o jejum e a alimentação. A ultrassonografia tridimensional permite avaliar simultaneamente o esvaziamento e a acomodação gástrica.
Esta técnica possui a desvantagem de ser operador dependente, avalia apenas o esvaziamento de líquidos, e, é limitada na prática clínica devido à dificuldade de mensurar as regiões proximal e distal simultaneamente.
D- Ressônancia Nuclear Magnética: apresenta excelente correlação com a cintilografia com qualquer tipo de alimento, é bastante sensível e consegue detectar as diferenças entre diferentes consistências e densidades calóricas. Trata-se do teste ideal para avaliar os efeitos de fármacos, sem exposição a radiação. Além disso, tem a propriedade de avaliação simultânea entre contratilidade gástrica, esvaziamento e acomodação. Por outro lado, apresenta as desvantagens do alto custo e seu baixo uso na prática clínica.
Outras Técnicas
A- Teste Respiratório: trata-se de técnica não invasiva que usa isótopos de 13CO2 para mensurar o esvaziamento de sólidos e líquidos. Entretanto, deve-se levar em consideração que a excreção de 13C ácido octanóico ou 13C acetato, em condições normais, é feita pela expiração o que dificulta a interpretação dos resultados.
B- Teste da Absorção do Paracetamol: é uma técnica sensível para avaliar tanto o retardo como o esvaziamento acelerado, mas apresenta a desvantagem de mensurar o esvaziamento somente para líquidos; necessita a coleta de uma amostra de sangue e a comprovação de absorção intestinal normal.
C- Barostato: este teste se reveste no padrão–ouro para mensurar o volume gástrico e a avaliação do relaxamento fúndico em resposta ao alimento. O barostato é uma “bomba de ar” computadorizada que mede o tônus visceral, a complacência e a sensação dos órgãos ocos. Apresenta a capacidade de mensurar o tônus do fundo monitorizando o volume de ar com balão intragástrico preso em uma constante de pressão pré-definida.
Esta técnica envolve a intubação do esôfago com um balão de polietileno até alcançar o fundo gástrico, e, a partir deste ponto diferentes volumes são insuflados e a mudança do tônus, relaxamento e contração do estômago são medidos. Os resultados são comparados nos períodos de jejum e pós-prandial.
O teste apresenta algumas desvantagens, pois envolve a intubação orogástrica, pode ocorrer a inabilidade de alguns pacientes ingerirem a comida com o tubo na boca, o próprio balão pode produzir artefatos, pode ficar mal acomodado no antro e, também, pode estimular o vômito. Por todas estas inconveniências, em crianças seu uso é limitado a pesquisas.
D- Tomografia com Emissão de Próton Único: avalia a cintilografia juntamente com a tomografia. Realiza-se a injeção intravenosa do Tecnécio 99 que irá se acumular seletivamente na mucosa gástrica. É útil para mensurar o volume gástrico.
E- Testes com Bebidas e de Sobrecarga de Água: são testes não invasivos com alto grau de subjetividade e partem da premissa de que o quanto o paciente consegue ingerir de líquido reflete o volume gástrico. A quantidade calórica ingerida deve ser sabida e o paciente precisa ter feito jejum.
F- Manometria Antroduodenal: este teste mensura as pressões intraluminais no estômago distal e no duodeno. É realizado pela introdução de um cateter de motilidade transnasal ou, no caso do paciente ter sido submetido à gastrostomia, a introdução é feita pelo sítio do procedimento.
O paciente deve estar com no mínimo 3 horas de jejum e deve-se medir a motilidade pós-prandial após a 1 hora da ingestão de uma mistura de líquidos e sólidos de pelo menos 10 kcal/kg ou 400 kcal.
Alterações da normalidade foram vistas em esclerodermia, diabetes, pseudo-obstrução intestinal, síndrome de dumping, dano cirúrgico ao nervo vago e transtornos intestinais funcionais.
Miopatia intestinal é identificada quando contrações coordenadas são inferiores entre 10 a 20 mmHg na ausência de dilatação do intestino. Neuropatia intestinal é caracterizada por amplitude normal com contrações descoordenadas.
G- Cápsula de Motilidade Wireless: para a realização deste teste utiliza-se o SmartPill GI Monitoring System, que possibilita transmitir por via wireless a pressão intraluminal, o pH, a pressão e a temperatura, posto que a cápsula se movimenta por todo o trato digestivo. Apresenta boa correlação com a cintilografia, e apresenta a vantagem de não ser radioativa e poder ser realizada em nível ambulatorial.
Tratamento
Quantificação dos Sintomas
Inicialmente, para ser oferecido um tratamento adequado é necessária a quantificação dos sintomas. Para tal foi elaborado um questionário de sintomas denominado de Índice de Sintomas Cardinais da Gstroparesia, o qual foi desenvolvido e validado com o intuito de quantificar os sintomas da gastroparesia. Este índice baseia-se em 3 sub-escalas, a saber: plenitude pós-prandial/saciedade precoce; náusea/vômitos; distensão gástrica.
Grau 1 – corrigir e prevenir distúrbios eletrolíticos e deficiências nutricionais: mudanças dietéticas, evitar medicações que retardem o esvaziamento gástrico.
Grau 2 – redução dos sintomas: emprego de antieméticos, procinéticos e controle da dor (se houver).
Grau 3 – identificar e tratar a causa (quando possível): hospitalização, hidratação intravenosa, compensação glicêmica (nos diabéticos), nutrição enteral/parenteral, intervenções cirúrgicas e endoscópicas.
Diferentes Estratégias de Tratamento
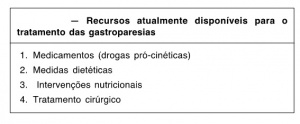
A Tabela 5 apresenta os diferentes recursos atualmente disponíveis para o tratamento das gastroparesias.
A- Medidas dietéticas e de estilo de vida
Recomenda-se que o paciente se alimente em pequenos volumes, e as refeições devem ser pobres em gorduras e fibras, visando com esta conduta estimular a motilidade gástrica. Deve-se realizar dentro da anamnese um inquérito nutricional detalhado, tentar avaliar se os sintomas se agravam com a ingestão de sólidos, semi-sólidos e líquidos. Fluídos devem ser ingeridos com o alimento, e não é recomendado ingerir refrigerantes gasosos.
O paciente deve se sentar ou andar por 1 a 2 horas após a refeição, e, no caso de mesmo assim, os sintomas não apresentarem alívio pode-se oferecer parte das calorias na forma líquida, e buscar drogas que possam afetar de forma positiva a motilidade gástrica. Devem-se excluir causas reversíveis como uso de drogas e distúrbios hidroeletrolíticos, além de tratar de excluir alimentos aos quais o paciente apresenta intolerâncias.
Na ocorrência de náuseas anti-eméticos estão indicados, e, da mesma forma, na vigência de dor devida à dismotilidade gástrica estão indicados os analgésicos viscerais tricíclicos em doses baixas ou os inibidores da recaptação da serotonina e noradrenalina.
A Psicoterapia é sempre recomendável como uma intervenção para dar apoio emocional ao paciente.
B- Procinéticos
As drogas procinéticas estimulam as contrações do músculo liso do estômago e auxiliam o esvaziamento gástrico. Não há estudos randomizados placebo-controlados em crianças com gastroparesia, e, a maioria dos estudos não consegue correlacionar o alívio dos sintomas com um efeito positivo sobre o esvaziamento gástrico.
1- Metoclopramida
Os receptores de dopamina estão distribuídos por toda a parede gastrintestinal e a metoclopramida age sobre o receptor antagonista da dopamina D2, agonista da serotonina tipo 4 e com ação direta sobre a musculatura lisa do estômago e do intestino delgado.
Na maioria dos estudos o aumento da duração e a frequência das contrações duodenais e antrais elevou a pressão no esfíncter esofagiano inferior e relaxou o esfíncter do piloro. Além disso, esta droga tem também ação central suprimindo as náuseas e os vômitos.
Efeitos adversos: galactorreia e liberação extra-piramidal. Seu uso prolongado em criança pode aumentar o risco de discinesia, e este medicamento não deve ser usado por um período superior a 3 meses.
2- Eritromicina
Trata-se de um antibiótico macrolídeo com efeito agonista sobre o receptor da motilina no músculo liso do trato digestivo. Induz a fase III do MMC no antro e duodeno. Seu efeito é limitado ao estômago e intestino delgado.
Na dose de 3-5 mg/kg/dose 6 em 6 horas é um procinético poderoso, porém, há estudos que demonstraram a associação no período neonatal do uso de eritromicina com a estenose hipertrófica do piloro, suprime as ondas de pressão do piloro.
3- Toxina Botulínica
A injeção intrapilórica da toxina botulínica tem sido usada nos casos de gastroparesia refratária, ela é injetada endoscopicamente usando a pinça de escleroterapia em cada quadrante do piloro, à dose de 25 unidades por quadrante.
Esta droga bloqueia a liberação da acetilcolina nas terminações colinérgicas, e, portanto, mantém o piloro aberto, com duração eficaz de até 5 meses e alívio dos sintomas de 37 a 43% dos casos.
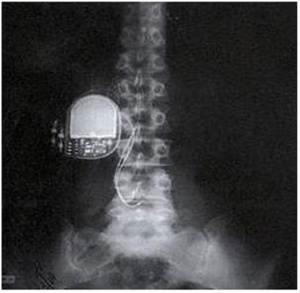
C- Marcapasso Gástrico
Técnica – implantar dois eletrodos e um marcapasso na camada seromuscular do estômago, colocados via laparoscópica e a posição confirmada por endoscopia. Seu mecanismo de ação ainda não está claro, o que se suspeita é que a estimulação elétrica corrige as disritmias e promove o esvaziamento gástrico.
Os estudos ainda são controversos quanto duração e frequência dos pulsos e alívio dos sintomas. Estudos em adultos demonstraram alívio das náuseas, vômitos e melhora do esvaziamento gástrico, porém não houve alívio dos sintomas álgicos.
D- Alimentação Enteral ou Parenteral
Alimentação enteral por sonda nasogástrica ou gastrostomia está indicada nos pacientes que desenvolvem desidratação, distúrbios hidroeletrolíticos e desnutrição. Se não houver sucesso com esta técnica, está indicada a utilização da nutrição parenteral.
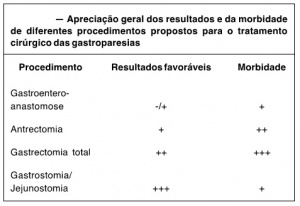
E- Cirurgia
A intervenção cirúrgica está indicada nos casos refratários, mesmo tendo o conhecimento de que haverá limitado sucesso e a morbidade pode ser significativamente alta.
Conclusões
O tratamento da gastroparesia precisa ser individualizado para alcançar as seguintes metas:
Alívio dos sintomas
Normalização da Nutrição e da Hidratação
Controle glicêmico
Melhora do esvaziamento gástrico
Para aumentar a eficácia do sucesso terapêutico há a necessidade de um atendimento interdisciplinar envolvendo os seguintes profissionais da saúde: médico da atenção primária, gastroenterologista, endocrinologista, nutrólogo, fisiologista, radiologista, endoscopista, cirurgião e psicólogo.